股関節は、日常で必要とされる様々な動き(屈曲・伸展や内外転、回旋運動など)を許容できるように球状の関節となっています。
THAでは股関節の骨盤側にカップを入れ、大腿骨側にはステムと骨頭が入れることによって半球状の関節を再現し、日常の生活で股関節が必要とされる動きを可能としています。
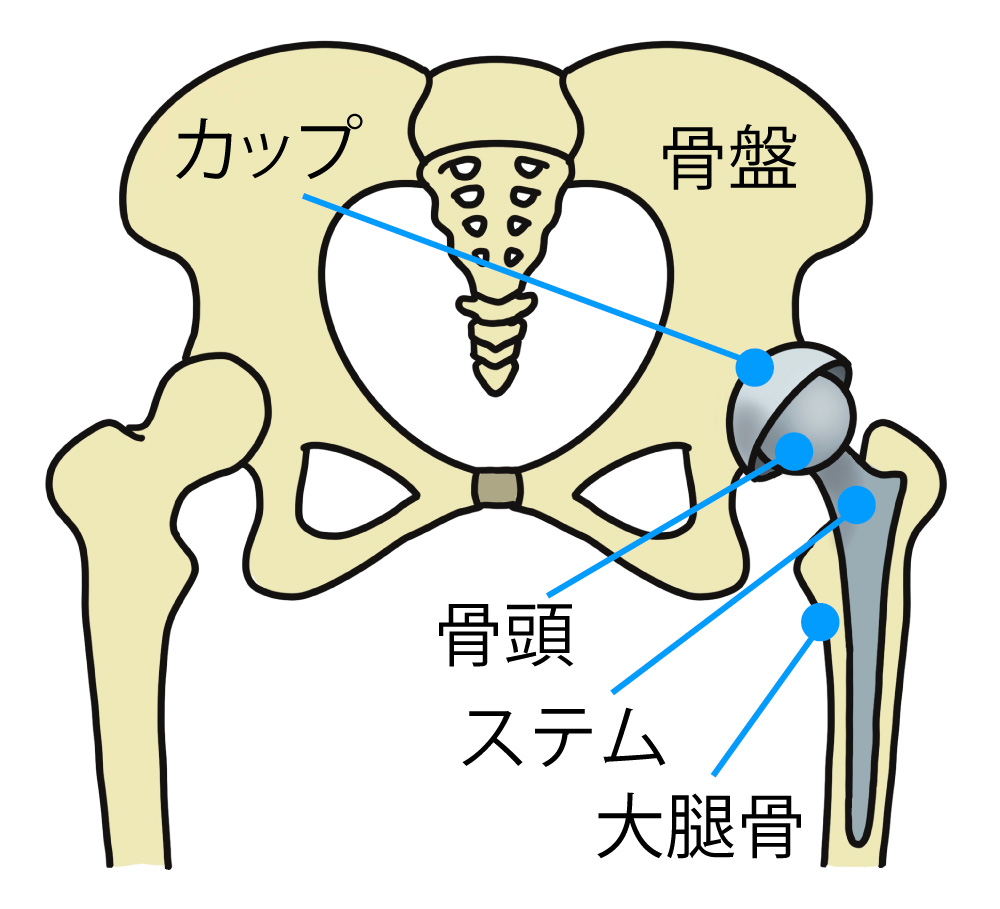
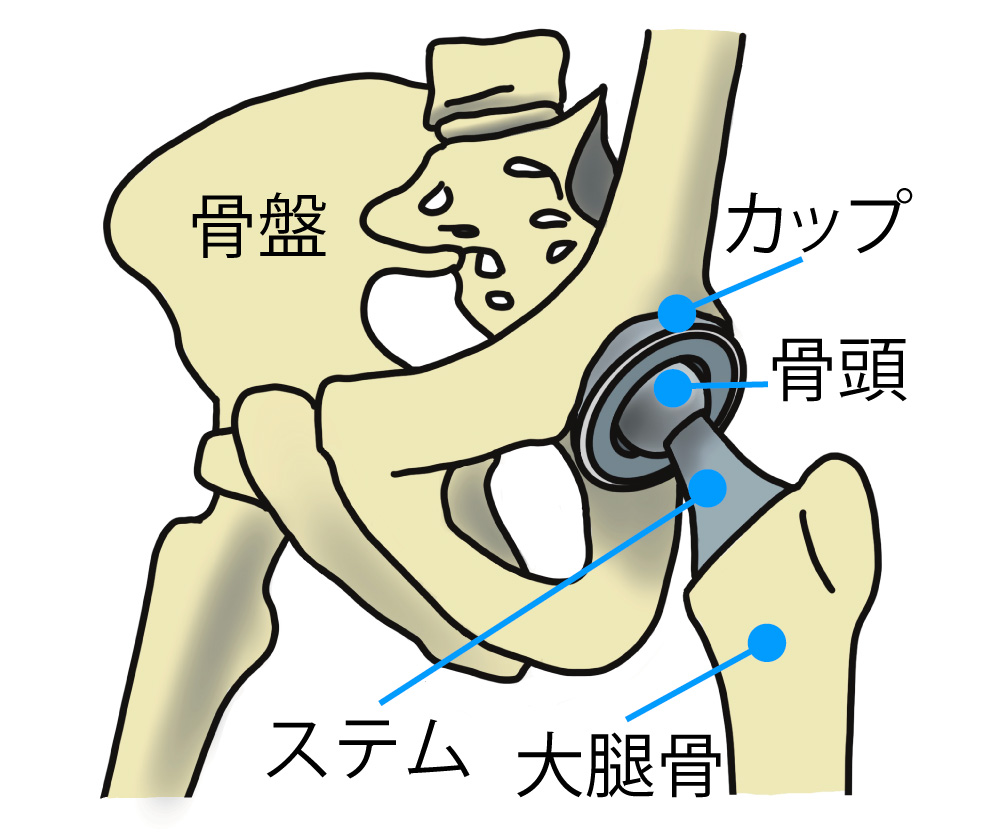
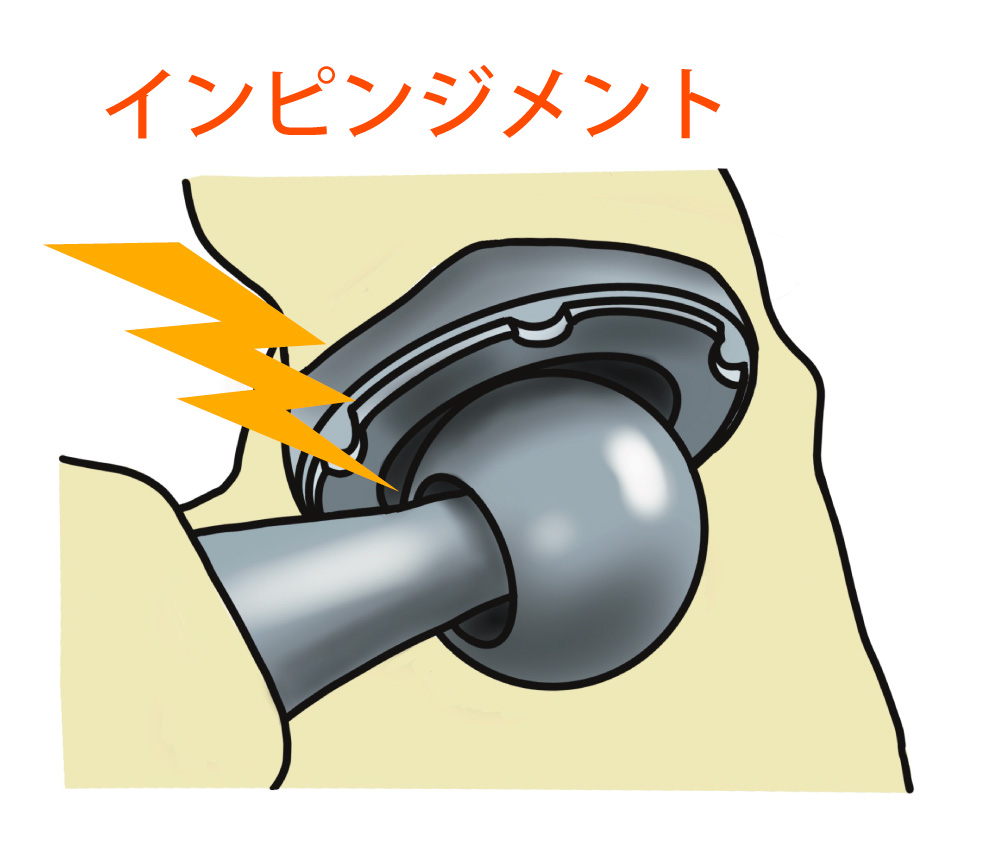
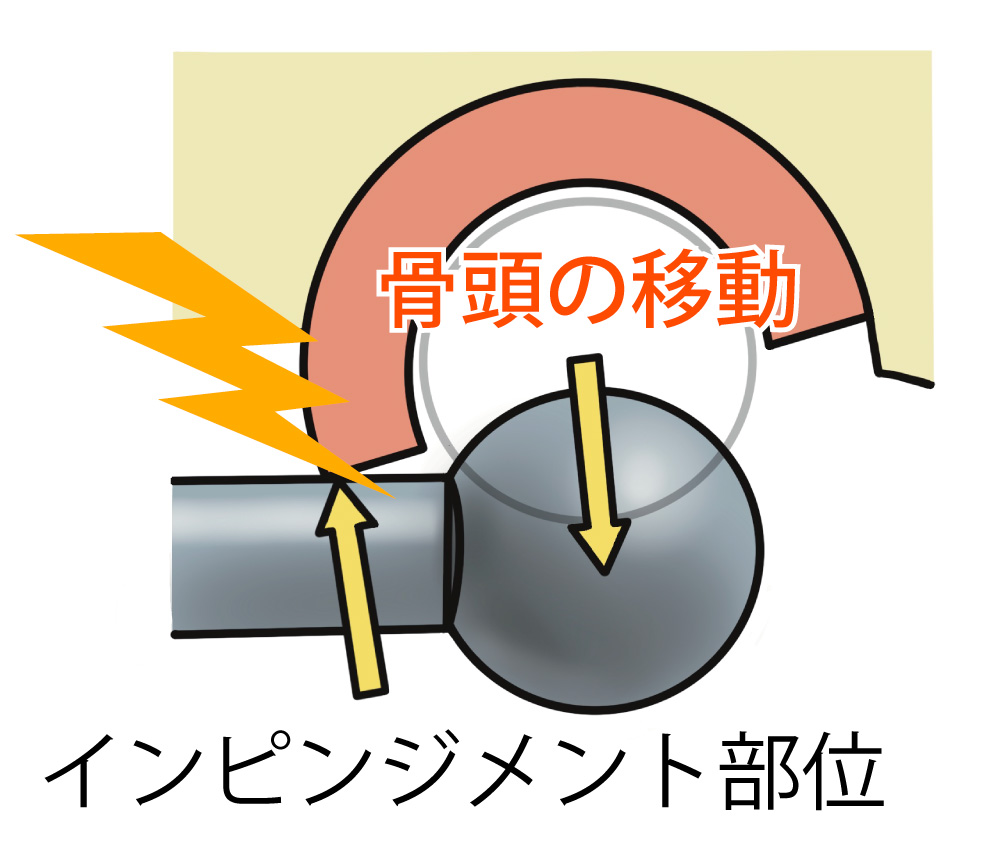
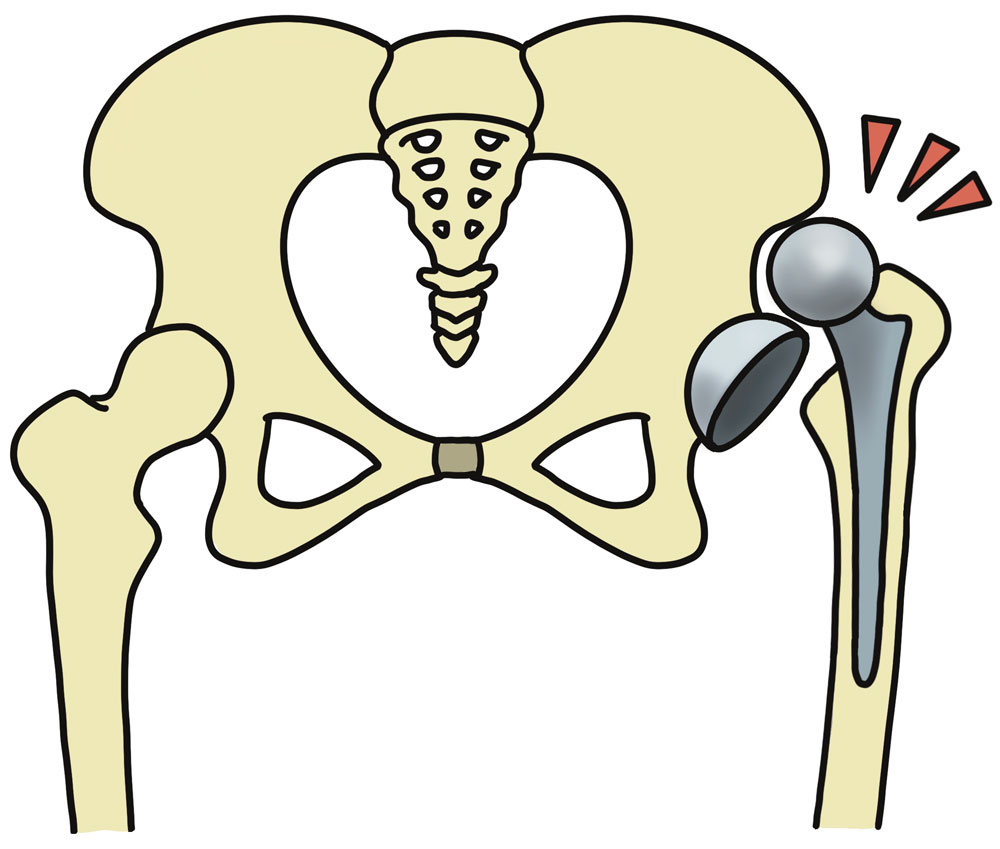 そのためどのような股関節の動きでもインピンジメントが起こらないようにするには、手術の際に、カップとステムを適切な位置に適切な角度で設置することが、術後の脱臼の危険性の減少にとても重要です。一方で、脱臼は特定の肢位で起こることが多いのですが、脱臼肢位はインプラントの設置の位置や角度、手術の方法によっても異なりますので、主治医の先生に確認してみてください。
そのためどのような股関節の動きでもインピンジメントが起こらないようにするには、手術の際に、カップとステムを適切な位置に適切な角度で設置することが、術後の脱臼の危険性の減少にとても重要です。一方で、脱臼は特定の肢位で起こることが多いのですが、脱臼肢位はインプラントの設置の位置や角度、手術の方法によっても異なりますので、主治医の先生に確認してみてください。
術後脱臼の頻度はTHAで0.5~5%,THAの入れ替え手術(再置換術)の場合は5~15%と報告されていますが、性別、年齢、抱えている病気の有無や、以前に股関節の手術をしたことがある患者さん、脊椎疾患がある患者さんでは、より脱臼率が高くなることが知られているので注意が必要です。
脱臼が生じた場合は、通常強い痛みと脚長差、歩行困難などの症状が現れます。脱臼が疑われた場合は、すぐに主治医のいる病院に連絡をして指示を仰ぎましょう。


手術を行うと目に見えないほどの小さな血管を少なからず損傷するため、出血が起こります。その時、血管の中では出血を止める因子が増えるため、手術の術後は血管の中で血液の固まり(血栓)ができやすくなります。
深部静脈血栓症(deep vein thrombosis:DVT)は,体の筋膜より深い位置を走行する静脈(深部静脈)に血栓が生じる病気です。主な症状は足のむくみ・足の痛みなどの症状があることがありますが(症候性)、無症状なことも多くあります (無症候性)。
肺血栓塞栓症(pulmonary thromboembolism:PTE)は、静脈内にできた血栓が血管から剥がれた後に肺の動脈に詰まる病気で、症候性のPTEの発生は0.5-1%程度と稀ですが、症状として息苦しさや冷汗、胸痛が出現したり、血栓が大きい場合は意識消失や死に至ることもある危険な合併症です。急性PTEの約90%以上は,下肢または骨盤の中の静脈にできたDVTが原因で生じるため、下肢のDVTとPTEは密接に関連しており、DVTとPTEを合わせて静脈血栓塞栓症(VTE)と呼びます。
高齢者や、過去にVTEがあった患者さん、悪性腫瘍のある患者さんでは発生率が高くなるため注意が必要です。スクリーニング検査としては血液検査によるD-ダイマーという項目の測定が行われることが多く、VTEの確定診断は、超音波検査や造影剤を使ったX線・CT撮影で行います。
THAは、その他の手術と比較してVTEの発症率が高いため、手術の前後でVTEの予防を行うことが一般的です。予防策には、患者自身による積極的な下肢の運動(歩行やふくらはぎの運動)のほかに、理学的予防法と薬物的予防法があります。
理学的予防法は、弾性ストッキングや下肢のフットポンプ等を用いて下肢の血流を良くして血栓の発生を防ぐ方法が一般的で、多くの施設でTHAの術後に使用されています。薬物的予防法は抗凝固薬(血液が固まるのを抑える薬)を用いるもので、これらはVTEの高い予防効果が得られるますが、抗凝固薬は術後出血が増えることがあるため、手術を受けられる方の状態やVTEの有無に合わせて使用するかどうかを決定します。
手術部位感染(surgical site infection: SSI)は手術後に創部に生じる感染全般を表します。SSIの中でも人工関節の深さまで及んだSSIを人工股関節周囲感染(Periprostehtic Joint Infection)と呼びます。人工関節置換術後の感染は治療が大変な合併症なので予防が大切です。一方で、手術を清潔に行い、抗菌薬の投与などの予防を行った場合でも、SSIは人工関節置換術患者の0,2-3,8%に発生すると報告されています。
SSIの感染症状としては、患部の痛み、発赤、腫れ、熱感や、創部からの滲出液などがあり、持続する感染はPJIやインプラントのゆるみなどの原因となります。
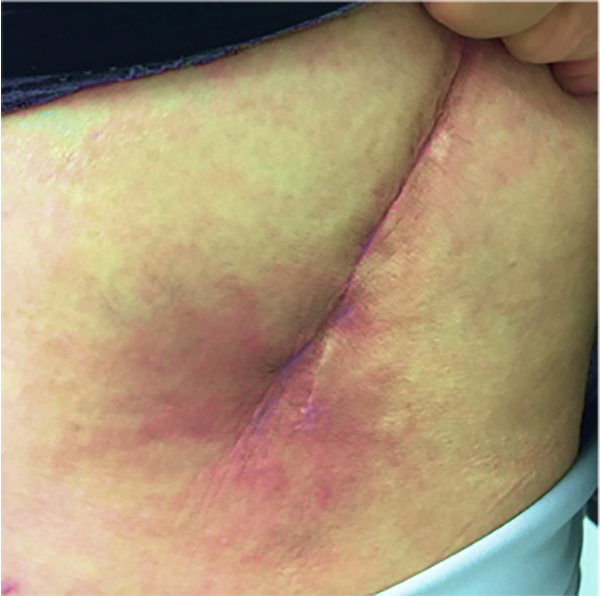 退院後も創部周囲の発赤, 疼痛, 熱感, 腫脹が持続する場合は、感染に注意が必要です。
退院後も創部周囲の発赤, 疼痛, 熱感, 腫脹が持続する場合は、感染に注意が必要です。
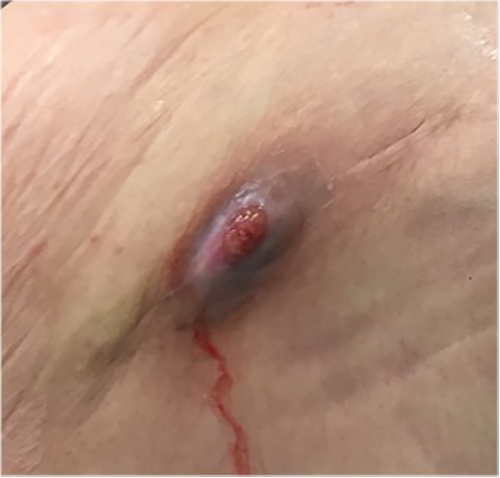 術後も創部が完全に塞がらずに血液や液体が出続けている場合は、感染に注意が必要です。
術後も創部が完全に塞がらずに血液や液体が出続けている場合は、感染に注意が必要です。
THAには、インプラントを直接骨に固定するセメントレスTHAとセメントを介して固定するセメントTHAがあり、どちらも安定した優れた長期の成績が報告されています。しかし、インプラントと骨の固定部に何らかの異常が生じると固定が緩んでしまい、インプラントが移動してしまいます。
早期にインプラントが緩んでしまう原因としては、前述した感染や、インプラント周囲の骨折、強い外力により手術中に固定されたインプラントが緩んでしまうなどが挙げられ、インプラントが早期にゆるんだ場合、股関節や大腿部痛が出現します。インプラントの移動やゆるみはX線撮影でわかることが多いため、もし術後の痛みが持続する場合などは、定期受診時に主治医に相談してみてください。
手術の際に神経に圧迫や損傷、牽引などの刺激が加わり神経を損傷すると、稀ですが、神経麻痺が生じることがあります。股関節の周りには、さまざまな末梢神経がありますが、その中でも神経損傷を起こしやすい神経に坐骨神経、大腿神経、上殿神経、神経外側大腿皮神経があります(下記表参照)。
手術をする際の皮膚切開の位置(侵入方法)によって、手術の時に切離する組織が異なるため、損傷を受けやすい末梢神経も変わります。
神経麻痺が生じると、神経が支配してる部位に正座の後のようなしびれがでたり、触った感覚がわかりづらくなったり(知覚鈍麻)、支配している筋肉をうまく動かせずに、筋力の低下が生じたりします。通常は術直後から出現することが多い合併症ですが、術後しばらく経ってからそのような症状が生じた場合は、手術部位の血腫(血の塊)などが原因であることもあります。主治医にすぐに相談しましょう。
治療方法には、保存治療と手術治療があり、神経損傷の原因や症状によって行う治療を選びますが、神経損傷の原因自体がはっきりしないことも多く治療が長期間かかることもあります。
神経麻痺の程度が弱い場合は、早期に回復する傾向にありますが、麻痺の程度が強い場合では長期間回復に時間がかかることや、麻痺が回復しないこともあります。徐々に神経麻痺が回復してくるのを待つ必要がありますが、その間の歩行は転んでしまう危険性が高く、装具などを使用して転倒には十分注意をしながらリハビリを続けていく必要があります。
| 末梢神経 | 神経麻痺の主な症状 | 手術の侵入方法との関連 |
|---|---|---|
| 大腿神経 | ・大腿部・下腿の痺れと知覚鈍麻・膝の伸展障害 | 全て |
| 坐骨神経 | ・下腿・足部の痺れと知覚鈍麻・足関節の屈曲障害 | 全て (特に後方侵入法) |
| 上殿神経 | ・股関節の外転障害 | 側方侵入法 |
| 外側大腿皮神経 | ・大腿部外側の痺れと知覚鈍麻 | 前方侵入法 |
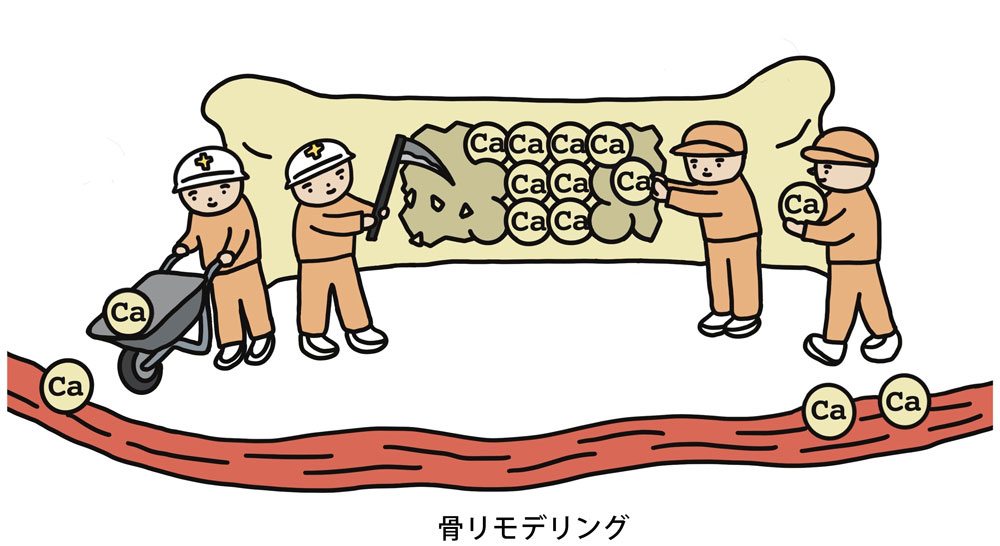 骨を削り,その部分を埋める量が同じであれば,骨は減りません。
しかし,男女を問わず加齢に伴う性ホルモンが減退すると,破骨細胞の勢いが増して削る量が増えます。骨芽細胞は一生懸命,削れた部分を埋めようと骨を造り出しますが追いつきません。
骨を削り,その部分を埋める量が同じであれば,骨は減りません。
しかし,男女を問わず加齢に伴う性ホルモンが減退すると,破骨細胞の勢いが増して削る量が増えます。骨芽細胞は一生懸命,削れた部分を埋めようと骨を造り出しますが追いつきません。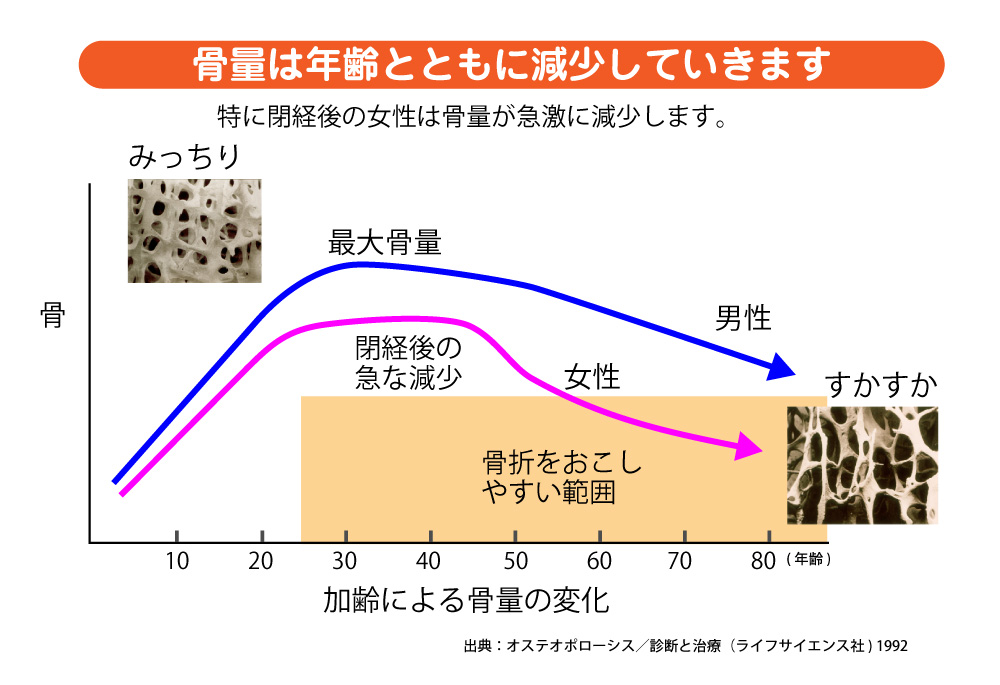
 日本人は人生100年時代といわれていますが,寿命を全うする10年〜15年前に,骨粗鬆症や関節の軟骨がすり減る関節症により歩けなくなります。
日本人は人生100年時代といわれていますが,寿命を全うする10年〜15年前に,骨粗鬆症や関節の軟骨がすり減る関節症により歩けなくなります。